经后方极外侧入路在胸椎及胸腰段椎间盘突出症手术治疗中的应用
2010-11-25 文章来源:骨科在线 点击量:4724 我要说
骨科在线版权所有,如需转载请注明来自本网站
齐强 陈仲强 郭昭庆 杜敬曾 孙垂国 曾岩 李危石
北京大学第三医院骨科
通讯作者:陈仲强,Email: puh3_czq@bjmu.edu.cn
[摘要] 目的 探讨经后方极外侧入路治疗胸椎及胸腰段椎间盘突出症的可行性、安全性及有效性。方法 选择近几年间收治的24例胸椎及胸腰段(T10~L2)椎间盘突出症患者,采用经后方极外侧入路新术式进行手术治疗。男15例、女9例,年龄25~69岁,平均年龄53.6岁。椎间盘突出的节段分别为:T4~T7 1例、T9~T10 1例、T10~T11 2例、T10~T11~T12~L1 1例、、T11~T12 3例、T11~T12~L1 3例、T12~L1 4例、T12~L1~L2 3例、L1~L2 6例,即单间隙突出16例、双间隙突出6例、三间隙突出2例。其中16例的椎间盘突出还分别合并有椎体后缘离断、骨赘、椎间盘的钙化或后纵韧带骨化,即为“硬性突出”。本手术的主要技术要点为:(1)脊柱后方正中皮肤切口、先行椎管后壁切除、再经极外侧入路行关节突关节切除后显露突出椎间隙的侧方和侧后方;(2)经“安全三角区。手术后近期全部患者的症状均有不同程度的恢复和改善。结论 与胸椎及胸腰段椎间盘突出症现行的其他手术治疗术式相比,借助“安全三角区”的解剖特点进行操作和通过手术节段后方加压改善脊柱局部后凸曲度,本手术治疗方法具有术野更为直视、清晰”切除少许椎体骨质,一并将突出的椎间盘切除,达到彻底充分减压;(3)同时配合应用椎弓根内固定及或椎体间融合术,手术节段行后方加压改善脊柱局部后凸曲度,达到进一步减压的目的。结果 平均手术时间3.5hr,术中平均出血量800ml。术中、术后无并发症发生,操作更为简便、安全,切除减压更为彻底、有效,值得今后在临床上进一步推广应用。
[关键词] 胸椎;胸腰段脊椎;椎间盘突出症;椎间盘切除术;手术入路;手术治疗
The applications of posterior transfar lateral approach in the surgical treatment of the thoracic and thoracolumbar disc herniations
QI Qiang, CHEN Zhong-qiang, GUO Zhao-qing, DU Jing-zeng, SUN Chui-guo, ZENG Yan, LI Wei-shi.
Department of Orthopaedics, Peking University Third Hospital, Beijing 100191, China
Corresponding author: CHEN Zhong-qiang, Email: puh3_czq@bjmu.edu.cn
[Abstrat] Objective To evaluate the feasibility, safety and efficacy of surgical treatment of the thoracic and thoracolumbar disc herniations through the posterior transfar lateral approach. Methods 24 consecutive patients with thoracic or thoracolumbar disc herniations were treated surgically, using the posterior transfar lateral approach. There were 15 male, 9 female with the mean age of 53.6 years old (from 25 to 69 years old ). The levels of herniated discs were: 1 case in T4~T7, 1 case in T9~T10, 2 cases in T10~T11, 1 case in T10~T11~T12~L1, 3 cases in T11~T12, 3 cases in T11~T12~L1, 4 cases in T12~L1, 3 cases in T12~L1~L2, 6 cases in L1~L2. There were one level disc herniation in 16 cases, two levels disc herniation in 6 cases and three levels disc herniation in 2 cases. 16 out of 24 cases were with “bony protrusions”, including bony sepration of the endoplate, bony spur, disc calcification and OPLL. The key points of the modified procedure: (1) Posterior longitudinal skin incision, removal of the posterior wall of lamina, exploration the lateral and posterior lateral part of the intervertebral space via bilateral facectomy ,using the transfar lateral approach.(2) Within the “safer triangular zone”, discectomy and cord decompression were achieved. (3)Combined with pedicle screw fixation and TLIF, correction of the regional kyphosis to get the further decompression of spinal cord. Results Average operation time was 3.5hrs, mean intraoperative blood loss was 800mls. No complications intraoperatively and postoperatively. The symptoms were improved in all the patients. Conclusions Compared with the other common procedures, the new modified posterior transfer lateral approach was a relatively safe, reliable and effective surgical procedure for the treatment of the thoracic and thoracolumbar disc herniations.
[Key words] Thoracic spine; Thoracolumbar spine; Disc herniation; Discectomy; Surgical approach; Surgical treatment
随着脊柱外科的迅猛发展和影像诊断技术应用的日益广泛,临床上胸椎及胸腰段(T10~L2)椎间盘突出症的检出率有着明显的上升趋势。该病临床上一旦发病,常伴有脊髓、圆锥或马尾神经损害,致残率较高。诊断一经确立,多需手术治疗,但手术治疗本身亦存在着一定的难度和风险[1,2]。在既往临床实践的基础上,近几年来,我们探索尝试采用经后方极外侧入路这一新术式治疗胸椎及胸腰段椎间盘突出症24例,取得了初步的经验体会,总结报告如下。
资料与方法
1. 一般资料:本组胸椎及胸腰段椎间盘突出症24例,男15例、女9例,年龄25~69岁,平均53.6岁。病程4个月~144个月,平均28个月。术前均行有胸椎及腰椎的X线平片、CT矢状重建及平扫、MRI检查。椎间盘呈单间隙突出16例,双间隙突出6例,三间隙突出2例。椎间盘突出节段具体为:T4~T7 1例、T9~T10 1例、T10~T11 2例、T10~T11~T12~L1 1例、T11~T12 3例、T11~T12~L1 3例、T12~L1 4例、T12~L1~L2 3例、L1~L2 6例。24例中有16例的椎间盘突出还同时分别合并有椎体后缘离断、骨赘、椎间盘的钙化,椎体骨软骨瘤或后纵韧带骨化;合并黄韧带骨化4例。
2. 手术方法:所有手术均在气管插管全麻下进行。麻醉满意后将患者置于俯卧位,胸前及双髂前垫枕,腰部稍后弓,腹部悬空。(1)手术切口和显露:依体表解剖标志结合影像学定位或体表放置金属标志行透视定位,来确定手术节段平面之所在;以此为中心行皮肤纵行切口,切口长度以分别包括头、尾侧的1~3节椎骨为宜。骨膜下剥离显露棘突、双侧椎板、关节突关节或肋横突关节和横突。(2)椎弓根钉道准备和螺钉植入:于椎间盘突出的相邻椎节,常规方法置入固定用的椎弓根螺钉,并经术中透视核实其固定节段无误且位置良好。(3)椎管后壁切除及后方椎间盘切除术:于双侧关节突关节的中线处纵向开槽,使用高速磨钻逐步向前磨透骨性结构,将椎管后壁以“揭盖式”整块切下。若同时还合并有黄韧带骨化,则一并予以切除。然后,以神经拉钩轻轻将硬膜牵向对侧,常规方法行突出椎间盘的后外侧纤维环切开、髓核摘除。此时,切记不要勉强行突出于硬膜腹侧正中部分的椎间盘切除,以免在切除过程中造成硬膜和神经的损伤。(4)极外侧入路:行残余的关节突关节切除后,充分显露突出椎间盘椎间隙的外侧缘,保护好椎间孔内穿行的神经根。在“安全三角区”(图1a, 1b)内,尽可能以与脊柱矢状面相垂直的方向经突出椎间盘的正侧方行椎间隙内残余的椎间盘组织切除。此时,尤其是合并“硬性突出”的椎间盘已呈一中空的“硬壳”,使用窄的快骨刀切断“硬壳”的基底部(即与椎体相连处),再以神经剥离子仔细分离其与硬膜间的粘连,将该游离“硬壳”轻轻压陷至已被掏空的椎间隙内,用髓核钳将其取出。如果对侧尚有残留的“硬壳”,同法处理对侧,完成彻底减压。(5)椎体间融合及椎弓根固定:将减压过程中切下的骨质经修理后植于椎体间,同时放置充填好碎骨的肾形椎间融合器(TLIF Cage)一枚。再次术中透视核实Cage位置无误后,遂经椎弓根螺钉行脊柱后方加压,一方面夹紧椎间融合器,同时也纠正了脊柱局部的后凸角度,进而达到椎管内神经结构的二次减压功效。
3. 术中神经功能监测:全组24例手术中,均采用术中神经监护系统进行神经功能监测,以提高手术的安全性。重点监测患者双下肢的体感诱发电位(SEP)和运动诱发电位(MEP)变化情况。
4. 术后处理:伤口负压引流保留2~3d,引流管拔除后即嘱患者佩戴普通腰围下地活动。
结果
1. 手术时间及出血量:手术时间为2.0~4.5h,平均3h。术中出血量为300~4000ml,平均700ml。术中全部应用了自体血回输技术。
2. 手术并发症:术中、术后无任何并发症发生。
3. 术后疗效评估:全组24例术后均获得随访,平均随访时间18个月(1~62个月)。参考Macnab法[3]和Otani法[4]疗效评定标准:优,无症状,恢复正常工作和活动,12例(50.0%);良,偶有症状,能做轻工作,9例(37.5%);可,症状有改善,但仍不能工作,3例(12.5%);差,症状比术前有加重,0例(0.0%)。即本组优良率为87.5%,无复发病例。
4. 典型病例:病例1,患者男性,40岁,司机。主因胸腰背部疼痛3年,肛周麻木、性功能减退并伴双足下垂2年,症状加重且二便肥力、无法工作1年入院。入院查体:一般情况良好,体胖、体重105kg。步态不稳,步行缓慢。胸腰段脊柱背部轻压痛,无放射。双侧股四头肌力IV级,双侧胫前肌力I级,双侧足下垂。鞍区感觉减退,无病理征。双侧跟、膝腱反射消失。血化验检查正常。X线平片显示T12~L1椎间隙明显变窄。CT显示T12~L1椎间盘突出并椎体后缘离断。MRI显示T12~L1椎间盘呈中央型突出,椎管狭窄,脊髓明显受压变形。入院诊断:T12~L1椎间盘突出症伴椎体后缘离断,马尾神经损害。术前检查完成后,在气管插管全麻下行上述经极外侧入路T12~L1椎间盘切除手术治疗,整个手术过程顺利,无术中及术后并发症发生,术后1周顺利出院。出院时,其双侧股四头肌、胫前肌肌力已分别恢复至V级和III级;鞍区感觉减退亦有明显好转。术后显示T12~L1突出之椎间盘及离断之椎体后缘已被完全切除,椎间融合器及椎弓根螺钉位置佳,脊柱局部生理曲度良好(图2a~2l)。病例2,女性患者,59岁。主因间歇性跛行,双下肢无力3年入院。入院诊断:T11椎体后上缘骨软骨瘤。以与病例1相同的术式行椎体骨软骨瘤的彻底切除(图3a~3l),无手术并发症发生,术后患者下肢症状明显改善。
讨论
1. 经后方极外侧入路椎管环形减压术手术设计理念
自1922年Adson实施首例胸椎间盘切除术以来, 人们对于胸椎间盘切除手术入路的探索持续了近百年,时至今日仍在继续进行着。后路椎板切除术虽然可以很好地解除来自于椎板和黄韧带的压迫,但是对于主要缘于脊髓腹侧致压的胸椎间盘突出症来说,由于齿状韧带的限制脊髓难以向后方移位。致使在切除脊髓腹侧致压物的过程中难以避免地对脊髓造成过度牵拉,而导致术后神经功能障碍的发生率可高达50%,并伴有较高的截瘫发生率。故此术式早在多年前就已被废弃[5]。此后,新的手术入路术式相继出现,经椎弓根入路、经肋横突关节切除的侧后方胸膜外入路、 侧前方经胸腔或经胸膜外入路以及此后的胸腔镜入路等等[4,6-9]。其中以侧前方入路术野相对直视、安全、有效,成为胸椎及胸腰段椎间盘突出症手术治疗的“金标准”术式。尽管如此,该术式在手术创伤、对胸腔及肺功能的干扰影响以及手术相关并发症等方面仍面临着挑战[7]。
近年来,随着脊柱外科实践经验的日益丰富,尤其在广泛开展胸、腰椎脊柱截骨矫形术的工作基础上[10,11],针对目前胸椎及胸腰段间盘突出症手术治疗方面存在的问题,我们提出了“经后方极外侧入路”这一新的手术方式;即:经后正中入路先行胸椎管后壁切除,然后经极外侧入路切除相应节段的关节突(和或肋骨头),绕过硬膜囊显露椎间盘和椎体的侧前方,根据需要进行椎间盘的切除或椎体部分切除,实现脊髓的腹侧减压,最终完成椎管的“环形减压”。该术式采用广大脊柱外科医生熟悉的后方入路,学习曲线短。与经典的后路椎板切除术相比有着本质的区别:首先使用高速电动磨钻进行椎管后壁切除,其手术横向减压范围超过经典的椎板切除范围,达双侧关节突关节的内侧1/2,可确保获得脊髓后方的彻底减压,同时双侧开槽处正对脊髓的侧方,可有效地避免传统后方椎板切除入路术中发生的脊髓损伤。此外,术中可暴露至椎间盘纤维环的外侧缘,达到直视下切除间盘,且切除角度更加水平对于脊髓干扰大为减少;手术操作不在椎间盘致压脊髓的顶点处进行,而在其头侧或尾侧的“安全三角区”内进行。在此脊髓缓冲区域内操作,对脊髓造成损伤的风险大为降低。再有,在对脊髓致压物(尤其是硬性、骨性致压物存在时)进行减压切除的同时,配合进行椎体的楔形截骨尚有助于脊柱局部后凸畸形的矫正。最后,该新术式规避了“金标准”的侧前方入路固有的一些手术相关并发症,如胸腔、肺部并发症及血管损伤、脊髓血运障碍等。
该新术式的另一主要特点是配合应用脊柱经椎弓根内固定、椎体间植骨Cage融合术。其设计理念主要基于以下方面的认识和考虑:首先在长期的临床实践中我们发现胸椎或胸腰段椎间盘突出症患者中大部分合并有病变节段的脊柱局部后凸畸形。我们对一组35例胸椎及胸腰段椎间盘突出症患者的影像学进行了测量分析,结果发现大部分患者存在有不同程度的胸腰段脊柱后凸畸形,其中63%患者后凸畸形角度大于10度,而病变节段的后凸角度大于10度者共15例,占46%。虽然文献中并无对于胸腰段椎间盘突出与脊柱后凸畸形相关的报道,虽然多数学者认为胸腰段椎间盘突出症的发病因素主要系退变所致,但也有许多学者认为外伤及休门氏病也可能引起胸椎及胸腰段椎间盘突出症的发病,该两种疾患均可导致胸腰段脊柱后凸畸形。此外文献中亦可见关于类似问题的相关报道[12,13] 。由此可见虽然休门氏病及后凸与胸椎间盘突出症间的关系尚不明确,但后凸畸形在胸椎间盘突出症患者中确实客观存在。而胸椎固有的生理弯曲即为后凸,且胸椎管面积较小,脊髓无缓冲空间,后凸畸形可致脊髓血运受阻,进一步导致神经功能的恶化。故矫正胸腰段后凸畸形可以加大脊髓缓冲空间,达到间接减压的功效。有实验研究表明后凸畸形的矫正可能有增加脊髓血运的效果,Kawahara等人的研究发现在脊髓轻度短缩的情况下(<10mm)脊髓血运可轻度增加(短缩10mm可增加60%)[14]。而经椎弓根脊柱内固定手术在矫正脊柱后凸畸形的同时也可使脊髓松弛,致血运改善从而有助于患者神经功能的恢复。.
2.该改良术式的有效性、安全性评价和应用范围
本组采用新术式治疗了24例胸椎及胸腰段椎间盘突出症(其中16例为各种原因所致的“硬性突出”),其初步应用结果是令人鼓舞的。全组24例中无术中,术后并发症发生。术后平均随访18个月,优良率为87.5 %。与胸椎及胸腰段椎间盘突出症现行的其他手术方式相比,该新术式的优点在于术野更为直视、清晰,操作更为简便、安全,切除减压更为彻底、有效,值得今后在临床上进一步推广应用。该新术式在临床上适用于胸椎及胸腰段椎间盘突出症,胸椎后纵韧带骨化(OPLL),以及胸椎黄韧带骨化(OLF)合并胸椎间盘突出症或OPLL者。尽管如此,该改良新术式在具体操作技术上要求较高,仍然存在有发生脊髓损伤的风险,要求术者具有较高的脊柱外科手术治疗经验,同时建议在神经电生理监测下实施手术,以提高手术的安全性。
参考文献
1 齐强, 陈仲强, 刘忠军, 等. 胸腰段椎间盘突出症的手术治疗及入路选择. 中国脊柱脊髓杂志, 2006, 16(2): 133-137 .
2 Vanichkachorn JS, Vaccaro AR. Thoracic disk disease: diagnosis and treatment. J Am Acad Orthop Surg, 2000, 8(3): 159-169.
3 Macnab I. Negative disc exploration: an analysis of the causes of nerve root involvement in sitty-eight patients. J Bone Joint Surg(Am), 1971 ,53(5): 891-903.
4 Otani K, Yoshida M, Fuji E, et al. Thoracic disc herniation: surgical treatment in 23 patients. Spine, 1988, 13(11): 1262-1267.
5 Mirkovic S, Cybulski GR. Thoracic disk herniations. In: Garfin SR, Vaccaro AR. Eds. Orthopaedic Knowledge Update: Spine. Rosemont: American Academy of Orthopaedic Surgeons. 1997, 87-96.
6 Jr Patterson RH, Arbit E. A surgical approach through the pedicle to protruded thoracic discs. J Neurosurg, 1978, 48(5): 768-772.
7 Simpson JM, Silveri CP, Simeone FA, et al. Thoracic disc herniation : re-evaluation of the posterior approach using a modified costotransversectomy. Spine, 1993, 18(13): 1872-1877.
8 Anand N, Regan JJ. Video-assisted thoracoscopic surgery for thoracic disc disease: Classification and outcome study of 100 consecutive cases with a 2-year minimum follow-up period. Spine, 2002, 27(8): 871-879.
9 Sheikh H, Samartzis D, Perez-Cruet M J. Techniques for the operative management of thoracic disc herniation: minimally invasive thoracic microdiscectomy. Orthop Clin North Am, 2007, 38(3): 351-361.
10 齐强, 陈仲强, 郭昭庆, 等. 脊柱前方垫高-后方闭合截骨矫形术治疗胸腰段脊柱后凸畸形的初步报告. 中华外科杂志, 2006, 44(8): 551-555.
11 陈仲强, 郭昭庆, 齐强, 等. 脊柱双节段切除截骨, 双轴旋转矫形固定植骨融合治疗严重角状后凸畸形. 中华外科杂志, 2008, 46(2): 104-108.
12 Ryan MD, Taylor TK. Acute spinal cord compression in Scheuermann's disease. J Bone Joint Surg (Br), 1982, 64(4): 409-412.
13 Kapetanos GA, Hantzidis PT, Anagnostidis KS, et al. Thoracic cord compression caused by disk herniation in Scheuermann's disease: a case report and review of the literature. Eur Spine J, 2006, 15 Suppl 5: 553-558.
14 Kawahara N, Tomita K, Kobayashi T, et al. Influence of acute shortening on the spinal cord: an experimental study. Spine , 2005, 30(6): 613-620.
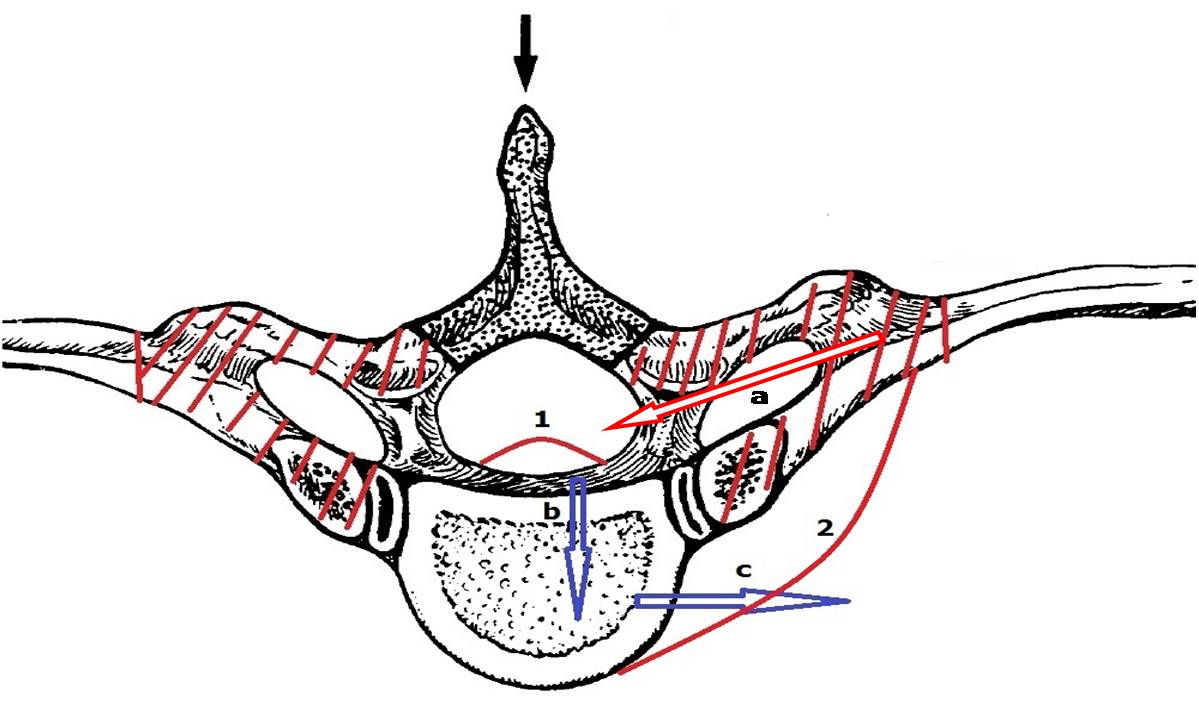
图1a 经后方极外侧入路手术横截面示意图,阴影部分为传统正后方切除范围,红色区域为改良手术增加切除范围,曲线1为突出椎间盘,曲线2为向后牵拉之胸膜,箭头a为手术入路方向,箭头b,c所示为间盘切除方向

图1b. 经后方极外侧入路手术矢状位示意图,红色区域为“安全三角区”,黄色区域为手术操作切除区域,直线1为楔形截骨线
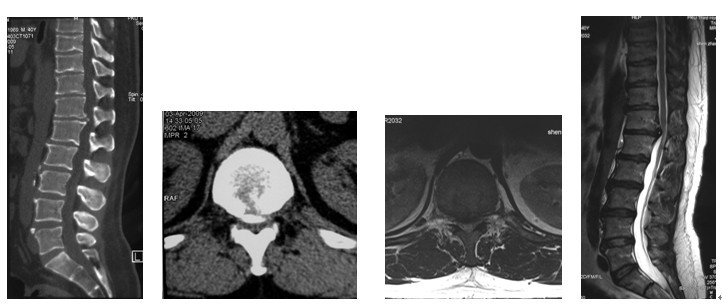
图2a~2d. 典型病例1患者术前CT, MRI均显示为T12~L1椎间盘突出合并椎体后缘离断, 致椎管狭窄, 脊髓明显受压
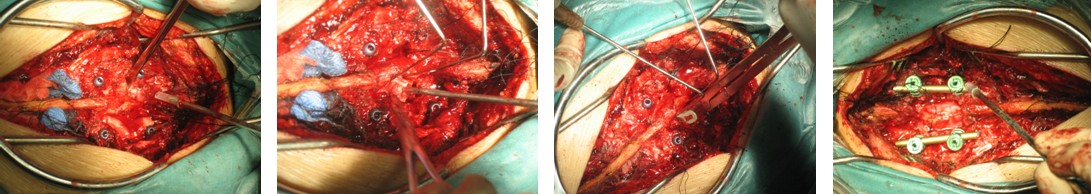
图2e~2h. 典型病例1手术中情况: 关节突关节切除, 椎间盘切除, 椎间融合器植入及椎弓根固定
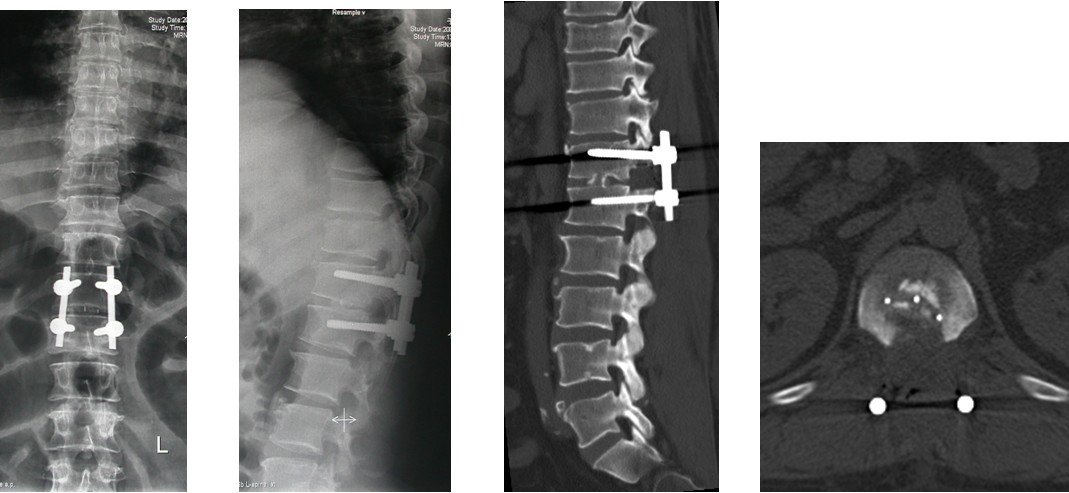 图2i~2l. 典型病例1患者术后X线片, CT显示突出之椎间盘及离断的椎体后缘已被彻底切除, 内固定和椎替间融合器位置良好.
图2i~2l. 典型病例1患者术后X线片, CT显示突出之椎间盘及离断的椎体后缘已被彻底切除, 内固定和椎替间融合器位置良好.
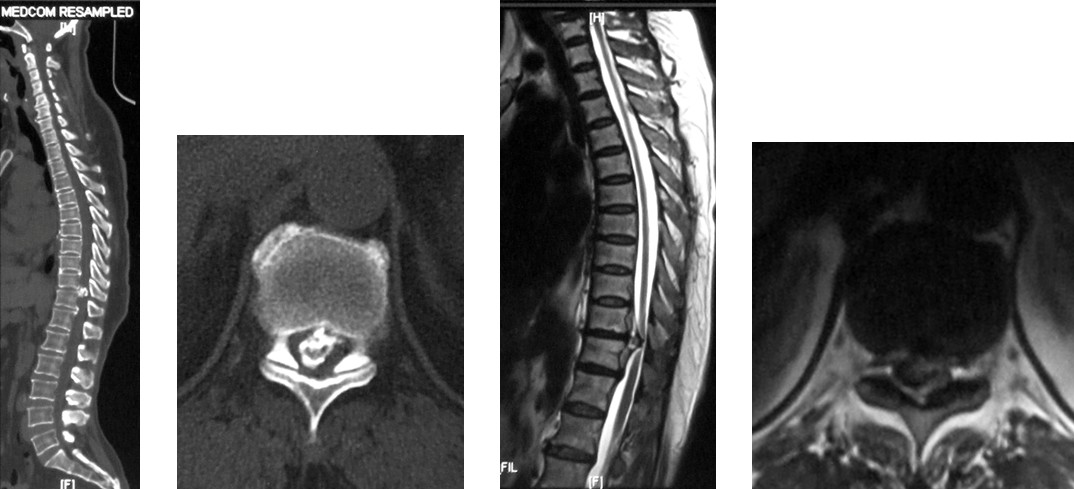 图3a~3d. 典型病例2患者术前均显示为T11椎体后上缘骨软骨瘤,分明显突入椎管, 脊髓明显受压.
图3a~3d. 典型病例2患者术前均显示为T11椎体后上缘骨软骨瘤,分明显突入椎管, 脊髓明显受压.
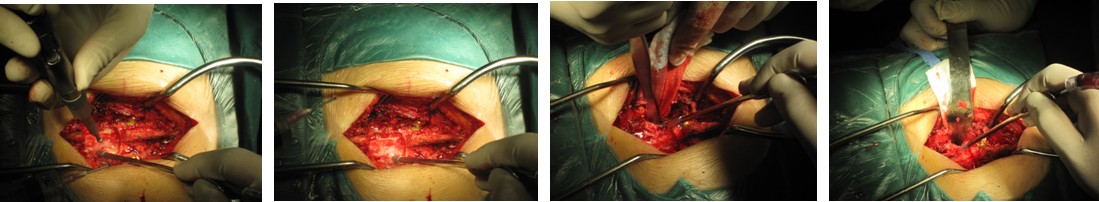 图3e~3h.典型病历2术中椎管后壁切除及极外侧显露情况
图3e~3h.典型病历2术中椎管后壁切除及极外侧显露情况
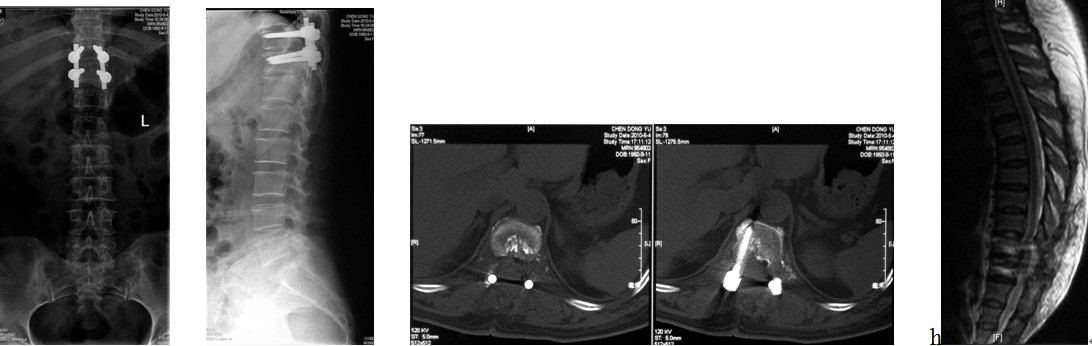
图3i~3l. 典型病例2患者术后之线片, CT, MRI显示骨软骨瘤已被彻底切除, 脊髓获得充分减压, 内固定位置良好.




 京公网安备11010502051256号
京公网安备11010502051256号